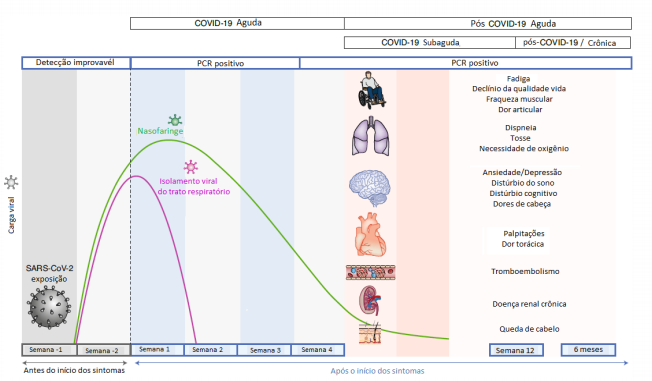
As evidências clínicas e científicas estão evoluindo sobre os efeitos subagudos e a longo prazo da COVID-19. Os primeiros relatos sugerem efeitos residuais da infecção por SARS-CoV-2, como fadiga, dispneia, dor no peito, distúrbios cognitivos, artralgia e declínio na qualidade de vida.
No artigo de revisão de Ani Nalbandian et al, os sintomas após a COVID-19 aguda foram divididos em persistentes ou complicações de longo prazo, após 4 semanas do início dos sintomas. Com base na literatura recente, a divisão ocorre em duas categorias:
1) COVID-19 subaguda sintomática ou persistente, que inclui sintomas e anormalidades presentes por 4 a 12 semanas após COVID-19 agudo; e
2) síndrome crônica ou pós-COVID-19, que inclui sintomas e anormalidades presentes além de 12 semanas do início da COVID-19 e não atribuíveis a diagnósticos alternativos.
Mecanismos potenciais que contribuem para a fisiopatologia de COVID-19 pós-agudo incluem:
(1) alterações específicas da fisiopatologia da infecção pelo vírus;
(2) respostas imunológica e inflamatória à infecção aguda; e (3) sequelas após doença crítica.
Manifestações Pulmonares
Um espectro de manifestações pulmonares, variando de dispneia (com ou sem dependência crônica de oxigênio), desmame ventilatório difícil e fibrose pulmonar, foi relatado entre sobreviventes de COVID-19. Semelhante a casos da síndrome do desconforto respiratório agudo (SDRA) de outras etiologias, a dispneia é o sintoma persistente mais comum. Diminuição da capacidade de exercício e hipóxia também são sintomas e sinais comumente persistentes. Capacidade de difusão pulmonar reduzida, distúrbio pulmonar restritivo, opacidades em vidro fosco e alterações fibróticas foram observados no acompanhamento com exames.
Avaliação da progressão ou recuperação da doença pulmonar na COVID-19 moderada a grave pode incluir oximetria de pulso doméstica, no entanto, faltam evidências para este parâmetro. Alguns especialistas e algoritmos tem sugerido Rx de tórax (12 semanas após COVID-19) e, adicionalmente, teste de função pulmonar e teste de caminhada de 6 minutos para aqueles com dispneia persistente, tomografia computadorizada do tórax e angiotomografia pulmonar quando clinicamente indicado.
Uma avaliação clínica anterior, bem como da necessidade de reabilitação, é recomendada em 4-6 semanas após a alta para aqueles com quadro agudo grave, definido como pneumonia grave, necessidade de UTI, idosos ou múltiplas comorbidades.
Manifestações Hematológicas
Os eventos tromboembólicos foram observados em menos de 5% na COVID-19 pós-aguda, em estudos retrospectivos. A coagulopatia associada à COVID-19 é consistente com o quadro hiperinflamatório e estado hipercoagulável. Seu risco está provavelmente ligado à duração e gravidade do estado hiperinflamatório.
Embora evidência conclusiva ainda não seja disponível, tromboprofilaxia após internação hospitalar prolongada e em pacientes ambulatoriais pode ter uma relação risco-benefício favorável, dado o aumento das complicações trombóticas, sendo esta uma área de investigação ativa, com estudos em andamento.
Anticoagulantes orais ou heparina de baixo peso molecular podem ser considerados para tromboprofilaxia estendida após discussão do risco-benefício em pacientes com predisposição para imobilidade, níveis de dímero-d persistentemente elevado (maior que duas vezes o limite superior do normal) e outras comorbidades de alto risco, como câncer.
Anticoagulantes orais e heparina de baixo peso molecular são preferidos em relação aos antagonistas da vitamina K devido à não necessidade de monitoramento frequente e menor risco de interações medicamentosas. A anticoagulação terapêutica para aqueles com TEV (tromboembolismo venoso) confirmado por imagem é recomendado por 3 meses ou mais.
O papel do antiagregante plaquetário, como aspirina, como alternativa (ou em conjunto com anticoagulação) para tromboprofilaxia na COVID-19 ainda não foi definido e está sendo investigado como uma estratégia de tromboprofilaxia primária em pacientes tratados ambulatorialmente. Atividade física e deambulação devem ser recomendados a todos os pacientes, quando apropriado.
Manifestações Cardiovasculares
Conforme relatado em estudos, os sintomas persistentes podem incluir palpitações, dispneia e dor no peito. Dados, embora debatidos, de estudos com ressonância magnética cardíaca (RM) sugerem que uma inflamação miocárdica contínua pode estar presente.
Os mecanismos das sequelas da COVID-19 pós-aguda no sistema cardiovascular incluem invasão direta pelo vírus, regulação negativa de ACE2, inflamação e resposta do sistema imunológico, afetando a integridade estrutural do miocárdio, pericárdio e do sistema de condução. As sequelas a longo prazo podem incluir aumento da demanda cardiometabólica, fibrose miocárdica (detectável por RM), arritmias, taquicardia e disfunção autonômica.
Pacientes com complicações cardiovasculares durante infecção aguda ou com sintomas cardíacos persistentes podem manter monitorização clínica, ecocardiograma e eletrocardiograma de seguimento em 4–12 semanas. Evidências atuais não apoiam a utilização rotineira de imagem cardíaca, o que deve ser considerado caso a caso. Recomendações para atletas com complicações cardiovasculares relacionadas ao COVID-19 incluem abstinência de competições ou atividade aeróbica por 3-6
meses até resolução da inflamação miocárdica por RM ou normalização da troponina.
Apesar das preocupações iniciais sobre o aumento de ACE2 e o risco na COVID-19 aguda com o uso de inibidores do sistema angiotensina-aldosterona, eles demonstraram ser seguros e devem ser continuados na doença cardiovascular estável. Sua cessação abrupta pode ser potencialmente prejudicial. Em pacientes com disfunção ventricular, a terapia orientada por diretrizes deve ser iniciada e otimizada, conforme tolerado. Pacientes com síndrome de taquicardia postural ortostática e
taquicardia sinusal podem se beneficiar de betabloqueador de baixa dose para controle da frequência cardíaca.
Deve-se ter atenção ao uso de drogas como, por exemplo amiodarona, em pacientes com alterações pulmonares fibróticas após COVID-19.
Manifestações Neuropsiquiátricas
Anormalidades persistentes podem incluir fadiga, mialgia, cefaleia, disautonomia e deficiência cognitiva (névoa cerebral, dificuldades de concentração, memória). Ansiedade, depressão, distúrbios do sono e transtorno de estresse pós-traumático têm sido relatados em 30-40% dos sobreviventes de COVID-19, semelhante a outros coronavírus patogênicos. Outras manifestações incluem cefaleia semelhante à enxaqueca (frequentemente refratária a analgésicos tradicionais), perda do paladar e do olfato, que pode persistir após a resolução de outros sintomas.
A fisiopatologia das complicações neuropsiquiátricas envolve resposta imunológica, inflamação, trombose microvascular, efeitos iatrogênicos de medicamentos e impactos psicossociais da infecção.
Semelhante a outras doenças críticas, as complicações da COVID-19 aguda, pode levar a prolongamento ou déficits neurológicos permanentes que requerem reabilitação. Além disso, miopatia e neuropatias, resultantes da COVID-19 aguda ou do efeito de agentes bloqueadores neuromusculares, podem deixar sintomas residuais persistentes por semanas a meses.
Terapias devem ser implementadas para as complicações neurológicas com acompanhamento do especialista. Avaliação neuropsicológica adicional deve ser considerada na doença pós-aguda em pacientes com doenças cognitivas.
Manifestações Renais
Lesão renal aguda (LRA) com necessidade de terapia de substituição renal ocorre em 5% dos hospitalizados e 20-31% dos doentes críticos, especialmente na infecção grave, com necessidade de ventilação mecânica. Resolução da LRA durante a COVID-19 ocorre na maioria dos pacientes, no entanto, redução da eTFG (estimativa da taxa de filtração glomerular) foi relatada em 6 meses de acompanhamento, incluindo nova redução após normalização da função renal, em estudo chinês.
O SARS-CoV-2 foi isolado do tecido renal e a necrose tubular aguda é o principal achado observado em biópsias renais e autópsias na COVID-19. A nefropatia associada à COVID-19 é caracterizada por glomeruloesclerose segmentar e focal (GESF) na forma colapsante, em adição à lesão tubular aguda.
Um dos fatores de risco para o desenvolvimento da GESF colapsante nos portadores sintomáticos do vírus foi a existência de variantes do gene APOL-1, principalmente em homozigose. Outros fatores
de risco citados são a afrodescendência e infecção concomitante por HIV.
Embora a necessidade de diálise no momento da alta seja pouco frequente, a extensão da recuperação da função renal ainda está para ser avaliada. Como resultado, sobreviventes com comprometimento persistente da função renal se beneficiam de um acompanhamento precoce e próximo com um nefrologista.
Manifestações Endocrinológicas
As sequelas endócrinas relatadas podem incluir diabetes mellitus (novo) ou agravamento da doença preexistente. Cetoacidose diabética (CAD) foi observada em pacientes sem diabetes mellitus conhecida semanas a meses após a resolução dos sintomas do COVID-19. Ainda não se sabe por quanto tempo o aumento da gravidade do diabetes pré-existente ou a predisposição para CAD persiste após a infecção, o que poderá ser avaliado pelo registro internacional de casos CoviDiab.
De forma similar, tireoidite subaguda com tireotoxicose clínica foi relatada semanas após a resolução dos sintomas respiratórios. A COVID-19 também pode potencializar a autoimunidade tireoidiana latente com evolução de tireoidite de Hashimoto ou doença de Graves.
Manifestações endócrinas na COVID-19 pós-aguda podem ser consequência de lesão viral, dano imunológico e inflamatório. Mensuração de autoanticorpos associados ao diabetes tipo 1 e do peptídeo C podem auxiliar no acompanhamento do diagnóstico recente de diabetes mellitus na ausência de fatores de risco tradicionais para diabetes tipo 2, embora seja razoável tratar pacientes com fatores de risco para o diabetes tipo 2 como risco para cetose.
Pacientes com diabetes recém-diagnosticado na ausência de fatores de risco para diabetes tipo 2, suspeita de supressão do eixo hipófise-adrenal ou hipertireoidismo devem ser encaminhados para o endocrinologista.
Gastrointestinal e hepatobiliar
Sequelas gastrointestinais e hepatobiliares significativas não foram relatadas em sobreviventes de COVID-19. Ocorre eliminação prolongada do vírus nas fezes, com RNA viral detectável, em média, por 28 dias após o início dos sintomas da infecção pelo SARS-CoV-2, persistindo, em média, por 11 dias após negativação de amostras do trato respiratório. A COVID-19 tem o potencial de alterar a microbiota intestinal, favorecendo organismos oportunistas e prejudicando os comensais benéficos.
A habilidade para alterar a microbiota do intestino (eixo intestino-pulmão) foi reconhecida anteriormente na gripe e em outras infecções das vias respiratórias. Estudos estão atualmente avaliando as consequências a longo prazo do COVID-19 no sistema gastrointestinal, incluindo síndrome do intestino irritável e dispepsia.
Dermatológico
Manifestações dermatológicas de COVID-19 ocorreram após (64%) ou concomitante (15%) a outros sintomas agudos da COVID19 em estudo internacional, com uma latência média desde o momento dos sintomas respiratórios superiores e os achados dermatológicos de 7,9 dias em adultos. A perda de cabelo é o sintoma predominante, relatada em cerca de 20% dos sobreviventes da COVID-19 e pode ser atribuída ao eflúvio telógeno resultante da infecção viral ou da resposta ao estresse.
MIS-C (Síndrome inflamatória multissistêmica pediátrica)
É definida pela presença dos seguintes sintomas: menores de 21 anos (< 19 anos pela OMS) com febre, elevação de marcadores inflamatórios, disfunção de múltiplos órgãos, infecção corrente ou recente pelo SARS-CoV-2 e exclusão de outros diagnósticos plausíveis. As apresentações clínicas de MIS-C incluem febre, dor abdominal, vômito, diarreia, erupção cutânea, hipotensão e comprometimento cardiovascular (aneurisma da artéria coronária) e neurológico (dor de cabeça, encefalopatia e convulsão).
Foi observada uma sobreposição de achados com a doença de Kawasaki, uma vasculite aguda pediátrica de vasos médios, mas com distintas epidemiologia e características clínicas (idades e etnias afetadas). O momento do surgimento de MIS-C e o fato da maioria dos pacientes serem negativos para infecção aguda, mas positivos para anticorpos, sugerem que MISC pode resultar de uma resposta imune adquirida e não pela infecção viral aguda.
A avaliação ecocardiográfica seriada é recomendada em intervalos de 1–2 e 4–6 semanas após a apresentação. A RM cardíaca pode ser indicada 2–6 meses após o diagnóstico naqueles que se apresentam com disfunção ventricular esquerda transitória (fração de ejeção inferior a 50%) na fase aguda ou disfunção persistente, para avaliar a fibrose e inflamação.
Eletrocardiogramas seriados são recomendados no acompanhamento de pacientes com anormalidades de condução. As recomendações atuais incluem terapia imunomoduladora (imunoglobulina), glicocorticóides e aspirina em baixa dose, até as artérias coronárias serem confirmadas como normais, pelo menos 4 semanas após o diagnóstico. Anticoagulação terapêutica é recomendada para casos de artéria coronária com score z ≥ 10 (ecografia), trombose documentada ou fração de ejeção <35%.
Concluindo, está claro que o atendimento ao paciente com COVID-19 não termina na alta hospitalar, sendo a cooperação interdisciplinar necessária para o cuidado integral no ambiente ambulatorial.
A priorização dos cuidados de acompanhamento pode ser considerada para aqueles com alto risco para a COVID-19 pós-aguda, incluindo aqueles que tiveram doença grave durante a COVID-19 aguda e/ou cuidados necessários em UTI, aqueles mais suscetíveis a complicações (por exemplo idosos, portadores de múltiplas comorbidades, pós-transplante e histórico de câncer ativo) e aqueles com a maior carga de sintomas persistentes.
Uma compreensão abrangente das necessidades de atendimento ao paciente, após a fase aguda da COVID-19, ajudará no desenvolvimento de infraestrutura com múltiplas especialidades integradas no atendimento ambulatorial.
Assessoria Médica – Lab Rede
Referência: Nalbandian, A., Sehgal, K., Gupta, A. et al. Post-acute COVID-19 syndrome. Nat Med 27, 601–615 (2021). https://doi.org/10.1038/s41591-021-01283-z